日本において医薬分業は受け入れられていない、そう考えています。
その本質は皆保険制度。
国民が医療費支出に関心が薄いこと。
ひいては、政治弱者たる日本人の問題点は
すべからくこの無関心にあるのかもしれません。

Contents
- 0.1 医薬分業とは
- 0.2 医薬分業の将来像
- 0.3 医薬分業まわりの法制度と法解釈
- 0.4 医薬分業まわりの法制度と法解釈(条文一覧表付き)
- 0.5 日本薬剤師会の医薬分業に対する姿勢
- 0.6 総括
- 0.7 日本医師会の医薬分業に対する姿勢
- 0.8 まとめ
- 0.9 自由民主党の医薬分業に対する姿勢
- 1 諸外国における医薬分業の現状
医薬分業とは
1. 定義と目的
医薬分業(いわゆる「医薬分業制度」)とは、医師が行う診療・処方と、薬剤師が行う調剤・服薬指導を分離し、互いに独立した立場で患者の治療に関わる制度を指します。
従来は、医師が診察を行い、その場で薬も販売・交付する「医薬一元(院内処方)」が主流でしたが、分業の進展により、医師は処方せんを発行し、薬は医療機関とは別の保険薬局(調剤薬局)で受け取る流れが一般化しています。
制度の主な目的は以下の通りです。

- 医療の安全性向上:医師と薬剤師のダブルチェックにより、処方ミスや薬の重複・相互作用を防ぐ。
- 専門性の発揮:診療と調剤を分け、それぞれの専門職が最大限の専門知識を発揮できる。
- 患者中心の医療:服薬指導や薬歴管理を通じて、患者の治療効果と生活の質を向上させる。
2. 歴史的背景

日本で本格的に医薬分業が推進され始めたのは1970年代です。
1967年に保険薬局制度が創設され、1974年には診療報酬制度に「処方せん料」が新設されるなど、制度的な基盤が整いました。
1990年代以降は国の医療政策として分業推進が明確化し、処方せん発行率は年々上昇。2020年代には全国平均で75〜80%程度まで普及しています。ただし、地域差は大きく、都市部での普及率が高い一方、地方や小規模医療機関では院内処方が残っています。
3. 医薬分業のメリット

- 安全性の確保
薬剤師による処方監査で、処方量の過不足や禁忌薬の併用などを防ぎます。特に高齢化に伴い、複数の診療科から薬が出る「ポリファーマシー」のリスクが高まっており、薬剤師の役割は重要です。 - 服薬指導と薬歴管理
薬局では患者ごとに「薬歴」を作成し、過去の服薬状況、副作用歴、アレルギー情報を記録します。これにより、継続的な安全管理と生活指導が可能になります。 - 医師と薬剤師の役割分担
医師は診断・治療方針決定に集中でき、薬剤師は薬学的知見を活用した調剤と指導に専念できます。 - 患者の選択肢拡大
処方せんを持って好きな薬局を選べるため、アクセス性やサービス内容で選択が可能になります。
4. 課題と批判

- 利便性の低下
院外処方では、診療後に別の場所へ移動して薬を受け取る必要があり、患者にとっては手間が増えるケースがあります。 - 医療費増加の懸念
医薬分業には「処方せん料」「調剤基本料」などが加算されるため、短期的には医療費増につながるという指摘があります。 - 情報連携の不十分さ
医師と薬剤師間での処方意図や患者情報の共有が不十分な場合、分業のメリットが活かしきれません。電子カルテ・電子処方せんの導入が進んでいるものの、全国的な標準化には時間がかかっています。 - 形式的なチェックの増加
一部では薬剤師による確認が形骸化し、単なる「薬の受け渡し」になってしまうケースも報告されています。
5. 現状と制度の動向

2023年からは電子処方せんの本格運用が開始され、医療機関と薬局間の情報共有が改善されつつあります。また、薬局薬剤師には「服薬期間中のフォローアップ」や「在宅訪問」など、従来以上に患者の生活に密着した業務が求められています。
さらに、国は「かかりつけ薬剤師・薬局」制度を推進しており、患者が複数の薬局を使い分けるのではなく、継続的に同じ薬局を利用してもらうことで、服薬管理の質を高めようとしています。
6. 海外との比較

欧米諸国では、医薬分業はほぼ完全に定着しています。例えばアメリカやイギリスでは、医師が薬を販売することは原則禁止で、薬剤師は処方内容の確認と調剤に専念します。
日本は歴史的に医薬一元が長く続いたため、分業の進展は欧米より遅れましたが、高齢化社会への対応や医療安全の観点から今後も推進が続く見込みです。
7. 将来展望

医薬分業は単なる「薬を別の場所で受け取る制度」ではなく、医療の質を高めるための協働体制です。今後は以下の方向性が重要になると考えられます。
- ICTの活用による情報連携強化(電子処方せん・PHRの普及)
- 地域包括ケアへの参画(在宅医療や介護施設での薬学管理)
- 予防医療への関与(OTC医薬品や健康相談の提供)
- 薬剤師の臨床参加(服薬指導だけでなく処方提案や治療モニタリング)
まとめ

医薬分業は、医師と薬剤師がそれぞれの専門性を発揮し、患者の安全性と医療の質を向上させるための重要な仕組みです。課題もありますが、ICT活用や地域密着型の取り組みにより、より効果的な制度へと進化していくことが期待されます。
患者にとっては「どの薬局をかかりつけにするか」が、今後の医療体験の質を左右する大きな要素になるでしょう。

医薬分業の将来像

1. はじめに

日本の医薬分業は1970年代から制度的に推進され、現在では全国平均で処方せん発行率が80%前後に達しています。医師と薬剤師がそれぞれの専門性を発揮し、患者の安全性と治療効果を高めるという理念は定着しつつあります。しかし、制度が成熟期に入り、単なる「薬の受け渡し」だけでは社会的価値を示せなくなってきました。
これからの医薬分業は、高齢化、ICT化、地域包括ケア、医療費抑制といった時代の要請に応える形で進化していく必要があります。
2. 社会背景の変化

将来像を考える上で、以下の社会的変化が重要な前提条件になります。
- 超高齢社会の深化
75歳以上人口の増加に伴い、多疾患併存(マルチモビディティ)やポリファーマシー対策の必要性が高まります。 - 医療資源の地域偏在
都市部と地方での医療アクセス格差が拡大し、地方では薬剤師不足や薬局閉鎖のリスクも懸念されます。 - ICTの急速な普及
電子処方せん、オンライン資格確認、PHR(Personal Health Record)の普及が、情報連携の可能性を広げます。 - 患者の価値観変化
「早く・安く・便利に」から「安全・納得・個別対応」へと医療サービスへの期待が多様化しています。
3. 将来の方向性

(1) ICTとデータ活用による高度化
- 電子処方せんの標準化により、医師・薬剤師・患者間のリアルタイム情報共有が可能になります。
- 過去の薬歴、検査値、アレルギー情報を統合したAI処方監査が、薬剤師の判断を補助し、ヒューマンエラーを減らします。
- PHRを通じ、患者自身が薬歴を把握し、セルフケアや医療者との対話に活用できるようになります。
(2) 「かかりつけ薬局」の深化
- 現在のかかりつけ制度を拡張し、処方薬+OTC+健康相談+予防まで包括的にサポートする「生涯健康パートナー」型薬局へ移行。
- 患者ごとの服薬リスクを長期的に管理し、医師と連携して処方の適正化提案を行う役割が強化されます。
(3) 在宅・地域包括ケアへの統合
- 在宅療養患者や介護施設入所者に対する訪問薬剤管理が標準化。
- 地域の多職種チーム(医師、看護師、介護職等)に薬剤師が常時参画し、薬物療法全体をコーディネートします。
(4) 調剤業務の自動化・省力化
- ロボット調剤やピッキング支援AIが普及し、薬剤師は調剤作業から解放され、臨床業務・患者支援に時間を充てられます。
- 小規模薬局でも外部調剤センターと連携し、処方チェック・服薬指導に集中できる仕組みが広がります。
(5) 医療費適正化への貢献
- 重複投薬や不適正処方を減らすことで、年間数千億円規模の医療費削減が期待されます。
- 薬剤師が介入した服薬アドヒアランス改善は、再入院率の低下や治療成績の向上につながります。
4. 課題と対応策

- 情報連携の壁
→ 法制度整備と標準化規格の統一により、異なる電子カルテ・薬歴システム間のシームレス連携を実現。 - 薬剤師の役割再定義
→ 「調剤中心」から「患者中心」へ業務転換を促す教育改革と、診療報酬での評価体系見直し。 - 地域格差の是正
→ オンライン服薬指導やリモート監査を活用し、地方・離島でも質の高い分業サービスを提供。 - 患者理解の向上
→ 医薬分業の意義や薬剤師の役割を広報・啓発し、「なぜ薬局に行くのか」を納得してもらう取り組みが必要。
5. 将来ビジョンの具体像

2035年頃の医薬分業を描くと、以下のような姿が想定されます。
- 患者は診療後に薬局へ行かずとも、オンライン服薬指導+宅配で薬を受け取れる選択肢を持つ。
- 薬剤師は患者のリアルタイム服薬状況をスマートデバイスでモニタリングし、異常時は医師に即連絡。
- 薬局は調剤だけでなく、健康相談・栄養指導・予防接種まで担う地域健康拠点となる。
- 全国の薬局と医療機関が統一された電子プラットフォームで接続され、データ駆動型医療が実現。
- AIが処方内容を事前にスクリーニングし、薬剤師は臨床判断と患者ケアに集中できる。
6. まとめ

医薬分業の将来像は、「処方せんを受け取る場所」から「患者の健康を生涯にわたり支える医療パートナー」への進化です。ICT・AI・地域包括ケアの融合によって、薬剤師は医療の安全弁としてだけでなく、予防から終末期までの薬物療法支援を担う存在になります。

そのためには、制度設計・教育改革・技術導入の三位一体で進めることが不可欠です。
医薬分業の本質は、分けることではなく、協働によって患者価値を最大化すること。
その理念を再確認しつつ、未来に向けた制度のアップデートが求められます。
医薬分業まわりの法制度と法解釈

1. はじめに

医薬分業は、日本の医療制度の中で医師と薬剤師の役割を明確に分離し、相互の専門性を活かす仕組みです。この制度は単なる慣習や行政指導ではなく、医師法・薬剤師法・医薬品医療機器等法(薬機法)・健康保険法など複数の法律に根拠を持ち、診療報酬制度や厚生労働省のガイドラインによって運用されています。
本記事では、医薬分業を支える法制度の概要と法解釈のポイントを整理します。
2. 医薬分業の法的根拠

(1) 医師法(昭和23年法律第201号)
- 第20条(処方せんの交付義務)
医師が患者に投薬を行わず、薬剤を交付しない場合は、処方せんを交付する義務があります。
これは院外処方の法的根拠であり、医師は薬剤師が調剤できるよう処方内容を明確に記載しなければなりません。 - 医師法は「医師自ら調剤すること」も否定していませんが、診療報酬制度との組み合わせにより、院外処方が推進されています。
(2) 薬剤師法(昭和35年法律第146号)
- 第19条(処方せん調剤義務)
薬剤師は医師または歯科医師の交付した処方せんに基づき、適切に調剤を行う義務があります。 - 第23条(疑義照会義務)
処方内容に疑問がある場合、薬剤師は医師等に照会しなければなりません。これが医薬分業における「ダブルチェック」の法的基盤です。
(3) 医薬品医療機器等法(薬機法)
- 薬局開設や薬剤師配置基準、調剤室設備などの構造設備基準を定めています。
- 医薬分業推進の直接条文はありませんが、薬局の許可制度や薬剤師の職務範囲を規定することで、分業の枠組みを支えています。
(4) 健康保険法・診療報酬制度
- 診療報酬では、院外処方せん発行に対して「処方せん料」が算定されます。
- 調剤報酬(調剤基本料・薬学管理料等)も薬局に支払われるため、制度的インセンティブとして医薬分業を後押しします。
3. 法制度運用に関する解釈のポイント

(1) 院内処方と院外処方の法的違い
法律上、医師が自ら調剤することは可能であり、これを禁止する規定はありません。
しかし、診療報酬上は院外処方せんを発行した方が報酬体系上有利なケースが多く、政策的にも院外処方が推奨されています。
このため、「医薬分業は法律で義務付けられている」という解釈は誤りで、あくまで報酬制度と行政指導の組み合わせによる事実上の推進です。
(2) 処方せんの記載事項
医師法施行規則および薬剤師法に基づき、処方せんには患者氏名、生年月日、処方日、薬剤名、用法用量、医師の署名等が必要です。
これらの記載不備は法令違反となり、調剤ができない場合もあります。
(3) 疑義照会の範囲
薬剤師は処方内容に疑問を持った場合、必ず照会する義務があります。
疑義照会は安全確保が目的であり、薬価や保険適用の確認も含まれます。
一方で、単なる事務的記載ミスや調剤不可の薬剤の訂正は「形式的疑義」、薬物治療方針に関わる内容は「実質的疑義」として区別されるのが実務上の慣行です。
(4) 個人情報保護との関係
薬局が薬歴や処方情報を他の医療機関と共有する場合、個人情報保護法に基づく患者同意が必要です。
ただし、命に関わる緊急時や法令に基づく場合には同意不要で情報共有が認められます。
4. 行政通知・ガイドラインの役割

法律は大枠を定めるにとどまり、医薬分業の細かな運用は厚生労働省通知やガイドラインによって補われています。
代表例:
- 「医薬分業の推進について」(厚生省薬務局長通知)
医薬分業の基本理念と進め方を提示。 - 「調剤報酬点数表の解釈」
実務的な算定要件や算定不可事例を明示。 - 「疑義照会の適正化に関する留意事項」
照会の適正化と効率化を促す方針。
これらは法的拘束力は限定的ですが、保険診療においては事実上の強い拘束力を持ちます。
5. 将来の法制度の方向性

(1) 電子処方せんと法改正
2023年から電子処方せんが本格稼働し、医師法・薬剤師法・薬機法の関連規定が整備されました。
将来的には紙処方せんが例外化され、電子情報連携が前提となる見込みです。
(2) 薬剤師の権限拡大
諸外国のように、薬剤師が軽微な疾病に対して処方権を持つ制度(補完的処方権)が議論されています。
これに伴い薬剤師法の改正が必要になる可能性があります。
(3) 個人情報・PHR活用の法整備
医薬分業の高度化には医療・介護データの統合が不可欠であり、個人情報保護法や医療情報ガイドラインの見直しが進むでしょう。
6. まとめ

医薬分業は、医師法・薬剤師法・薬機法・健康保険法など複数の法律と、それを補完する行政通知や診療報酬制度によって成立しています。
法解釈のポイントは以下の通りです。
- 医薬分業は法律で義務付けられているわけではなく、報酬制度と行政方針による促進。
- 医師には処方せん交付義務、薬剤師には調剤義務と疑義照会義務がある。
- 運用は法律だけでなく、厚生労働省通知やガイドラインに強く依存。
- 今後は電子処方せん、データ連携、薬剤師の権限拡大に伴う法改正が見込まれる。

法制度の理解は、現場の適正運用だけでなく、今後の制度変化に柔軟に対応するための基盤となります。
特に電子化と在宅医療の進展に伴い、法的解釈と実務運用の距離を縮める取り組みが重要になるでしょう。
医薬分業まわりの法制度と法解釈(条文一覧表付き)

1. はじめに

医薬分業は、医師と薬剤師の役割を分離し、患者の安全性と医療の質を高める制度です。この仕組みは慣習ではなく、医師法・薬剤師法・医薬品医療機器等法(薬機法)・健康保険法など複数の法律に基づき、さらに厚生労働省の通知や診療報酬制度によって具体的に運用されています。
2. 関連法制度と主要条文一覧
| 法律名 | 条文番号 | 要約(医薬分業関連部分) | 医薬分業における意味 |
|---|---|---|---|
| 医師法 | 第20条 | 医師は投薬を行わない場合、処方せんを交付しなければならない | 院外処方の根拠条文 |
| 医師法施行規則 | 第21条 | 処方せんに記載すべき事項(患者氏名、生年月日、薬剤名、用法用量など) | 処方情報の標準化 |
| 薬剤師法 | 第19条 | 薬剤師は処方せんに基づき調剤を行う義務がある | 調剤義務の明確化 |
| 薬剤師法 | 第23条 | 処方せんの内容に疑義がある場合は医師に照会する義務がある | ダブルチェックの法的根拠 |
| 薬機法 | 第7条 | 薬局開設許可に関する規定 | 薬局の構造・人員基準 |
| 薬機法 | 第28条 | 薬剤師の配置義務 | 薬局での専門性確保 |
| 健康保険法 | 第63条 | 保険医療機関・保険薬局の指定 | 医薬分業の保険制度上の枠組み |
| 診療報酬関連告示 | ― | 処方せん料・調剤報酬の算定要件 | 制度的インセンティブの根拠 |
3. 法制度運用の解釈ポイント

(1) 院内処方と院外処方の法的立ち位置
法律上、医師が自ら調剤(院内処方)することは可能であり、禁止規定は存在しません。しかし、診療報酬上は院外処方のほうが制度的に優遇されるケースが多く、行政方針としても分業が推進されています。
重要:医薬分業は法的義務ではなく、制度的誘導による事実上の普及です。
(2) 処方せんの記載義務
医師法施行規則に基づき、処方せんには必要事項(患者情報・薬剤名・用法用量・発行日・医師署名)が記載されなければなりません。
記載不備は調剤不可や疑義照会の対象となります。
(3) 疑義照会義務の範囲
薬剤師法第23条に基づき、薬剤師は処方に疑義があれば必ず医師に確認します。
実務上は「形式的疑義(記載ミス等)」と「実質的疑義(薬物治療方針に関するもの)」を区別し、後者は特に患者安全に直結します。
(4) 個人情報保護との関係
薬歴や処方情報の共有は個人情報保護法の適用対象です。患者同意が必要ですが、命に関わる緊急時や法令に基づく場合は例外的に可能です。
4. 行政通知・ガイドラインの補完的役割

法律は基本枠組みを定めますが、実際の運用は厚生労働省の通知やガイドラインが詳細を規定します。
主な例:
- 「医薬分業の推進について」通知(厚生省薬務局長)
分業の理念と方向性を示す政策文書。 - 「調剤報酬点数表の解釈」
算定ルールの詳細と事例集。 - 「疑義照会の適正化留意事項」
照会の効率化と適正化を目的としたガイドライン。
これらは法的拘束力は限定的ですが、保険診療においては事実上の必須基準です。
5. 今後の法制度の方向性

- 電子処方せん制度の普及
2023年施行の改正により電子処方せんが本格運用。将来的には紙処方せんが例外化される見込み。 - 薬剤師の権限拡大議論
軽症疾患に対する限定的処方権(補完的処方権)の導入検討が進行中。薬剤師法改正が必要になる可能性。 - データ連携と個人情報保護の見直し
医療・介護・薬局データ統合に向け、個人情報保護法や医療情報ガイドラインの改訂が想定されます。
6. まとめ

医薬分業は、複数の法律と行政運用によって支えられた制度であり、その理解には条文と実務解釈の両面が必要です。
特に現場では以下を意識することが重要です。
- 法律上の義務と診療報酬制度による誘導の違いを理解すること
- 処方せん記載義務と疑義照会義務の遵守
- 個人情報保護法と情報共有ルールの適正運用
- 行政通知の内容を定期的に確認
今後は電子化・地域包括ケア・薬剤師権限拡大といった動きに合わせ、法制度も段階的に改正される見込みです。医薬分業の理念を守りつつ、時代に即した法運用が求められます。

日本薬剤師会(日薬)は、医薬分業に対して明確かつ積極的な姿勢を示しています。その主な考え方や取り組みを、以下に整理しました。
日本薬剤師会の医薬分業に対する姿勢

1. 「医薬分業」を社会制度として発展させる事を会是として位置付け
公式サイトでは、日薬設立以来130年以上にわたり「医薬分業」(処方箋に基づく調剤と処方の分離)が会の基本理念として根付いていると述べられています。単なる概念ではなく、**「医薬分業を社会制度として確立する」**という明確な目標を掲げている点が特徴的です(nichiyaku.or.jp)。
2. 「患者のための薬局ビジョン」の推進
日薬は平成27年に「患者のための薬局ビジョン」を提案。これは、地域住民にとってのかかりつけ薬局として、服薬情報の一元管理や薬学的指導、24時間・在宅対応、医療機関連携などを重視する構想です。分業制度を活かしつつ、薬局そのものの機能強化を図る中長期的戦略です(nichiyaku.or.jp)。
3. 地域医療を支える「地域医薬品提供体制」の整備
日薬は、単なる薬の提供に留まらず、地域住民に対する専門サービスの提供体制を整えることの重要性を提言しています。**薬剤師サービスを地域住民に安定的に提供する「地域医薬品提供体制」**の構築を国家政策や予算に反映させるよう要望しており、制度として分業を強化しようと努めています(nichiyaku.or.jp)。
4. 品質保証への取り組み:基準薬局制度
分業を推進するにあたり、薬局の品質や機能を確保する基準として「都道府県薬剤師会認定基準薬局」制度を制定し、質の高い薬局の全国展開を進めています。薬歴管理、一般用医薬品の適切な提供、処方せんへの応需体制を整備するとともに、地域医療の中核としての役割を求める取り組みです(厚生労働省)。
5. 分業率の向上をデータで裏付け
日薬は毎年、**医薬分業率(処方せんの受け取りが薬局で行われた割合)**を公表しており、令和6年度では82.1%に達しています。この数字を通じ、制度の浸透と地域医療への貢献を客観評価し、さらなる推進を図っています(dgs-on-line.com)。
6. 教育面からも制度強化を支援
医薬分業を実質的な制度として根付かせるため、薬剤師教育の強化にも尽力してきました。昭和時代から、薬学教育の改善や国家試験の充実を厚生労働省等に要望し、薬学教育の6年制導入に大きく貢献しています。分業に不可欠な薬剤師の質的向上を教育面から支える取り組みです(日本薬剤師連盟)。
総括

日本薬剤師会の姿勢は、単なる制度推進にとどまらず、以下の多面的な戦略によって支えられています:
- 理念としての医薬分業の堅持
- 薬局の機能強化と地域包括的役割の推進
- 制度の可視化(分業率)による進捗把握
- 教育体制の整備による長期的な制度浸透
これらの取り組みにより、分業は単なる制度的要請から、地域と患者に信頼される医療提供体制として深化していると言えるでしょう。
日本医師会(JMA)が「医薬分業」に対してどのような姿勢を示してきたか、その歴史と現在のスタンスをまとめました。
日本医師会の医薬分業に対する姿勢

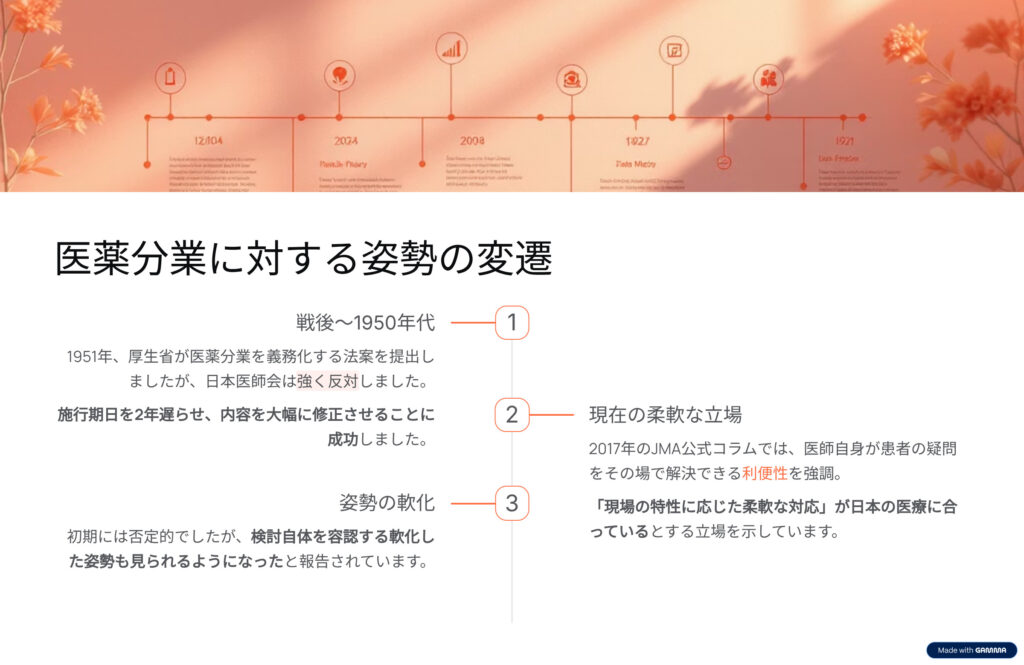
戦後~1950年代:強く反対し、修正・延期を実現
- 1951年、厚生省が医薬分業を義務化する法案を提出しましたが、日本医師会は強く反対しました。結果として、施行期日を2年遅らせ、内容を大幅に修正させることに成功した歴史があります(med.or.jp)。
現在:利便性や医療の質から、柔軟な立場を維持
- 2017年のJMA公式コラム『医薬分業に思う』では、医師自身が患者の疑問をその場で解決できる利便性や、生活習慣病の診療においては院内で薬を受け取る方がスムーズである点を強調しています。ただし、大病院や複雑な医療プロセスでは分業の必要性も認めており、「現場の特性に応じた柔軟な対応」が日本の医療に合っているとする立場を示しています(med.or.jp)。
比較的寛容な姿勢との評価
- 一部報道によると、初期には日本医師会は分業に否定的でしたが、検討自体を容認する軟化した姿勢も見られるようになったとされています(square.umin.ac.jp)。
まとめ
| 時代 | 日本医師会の態度 |
|---|---|
| 戦後~1950年代 | 医薬分業法案に強く反対し、実質的な修正・延期を達成 |
| 現在(2010年代以降) | 院内処方の利便性や医療の一貫性を重視しつつ、状況に応じた分業も一定程度容認する柔軟なスタンス |
日本医師会は、単純に「分業は良い」/「分業は悪い」という立場を取るのではなく、現場の実情や医療の質・患者の利便性を重視した柔軟な対応を重んじてきたと言えます。

自由民主党の医薬分業に対する姿勢
1. 歴史的背景:1960–1970年代の制度形成期

日本の医薬分業は、1970年代に国民医療費抑制を目的に診療報酬制度を使って推進されました。特に1969年に自民党が策定した「国民医療対策大綱」では、「医療関係者の緊密な連携協力のもとに、5年後をめどに全国規模で医薬分業を実施する」と明記されており、制度的な基盤形成のキーとなりました。(pha.jp)
また、1974年の社会保障長期計画懇談会の答申でも、「医師その他の医療関係者の専門的知識・技術を最大限活用し、医薬分業を積極的に推進すべき」との記述があり、専門性を重視する姿勢がうかがえます。(pha.jp)
こうした自民党の政策姿勢は、制度を支える形で診療報酬上の仕組み(処方箋料・調剤基本料)に反映され、実効性のある制度化がなされました。(pha.jp)
2. 現代における政策意向:明確な文献は乏しいが制度整備に関心あり

直近の自民党公式声明や政策資料には、医薬分業そのものに言及したものは少ないものの、自民党の社会保障制度調査会などの文脈から見ると、医薬分業に関する議論が医療制度全体のあり方の一環として扱われていることがわかります。例えば、医療費抑制や創薬体制の強化に言及した政策提言資料では、医薬品制度の在り方や報酬制度改定と共に、「医薬分業もしくは処方・調剤の適正な位置づけ」が含まれている可能性がありますが、具体的文言は確認されていません。(自民党)
3. 政治的文脈と自民党議員の関与

一部の報道では、医薬分業の推進に際し「医系議員による審議未了に持ち込みたい」といった戦術の可能性も示唆されています。これは、医師側の利益や診療形態を巡る考慮として反映される構えとも読み取れますが、自民党としての公式立場ではありません。(fpa.gr.jp)
4. まとめ:自民党の姿勢を整理すると
自民党としては以下のようなスタンスが見て取れます。
| 項目 | 自民党の姿勢・特徴 |
|---|---|
| 歴史的推進力 | 1969年の政策大綱、1974年の答申などで医薬分業の制度化を明文化し推進した |
| 制度設計への関与 | 診療報酬制度(処方箋料・調剤基本料)への反映で分業を促進した |
| 現在の公式発言 | 直近の政策資料では明示的に医薬分業には触れていないが、医療制度全体の中で議論が継続されている |
| 医系議員の影響 | 場合によっては分業導入を審議段階で抑制しようとする動きも推測される |

つまり、自民党は制度設計の推進者として歴史上重要な役割を果たしつつ、現代では医療制度全体の改革の一環として医薬分業が含まれているという形で関与しています。政策資料や党内議論での位置づけは目に見えにくいものの、医薬分業を含めた医療制度改革に対しては一定の関心と関与が継続していると見るのが妥当です。
以下は、主要地域ごとの制度設計・最新動向・論点を整理した「諸外国における医薬分業の現状」です。国ごとの差異(完全分離/一部例外/未分離)や、近年の拡張(薬剤師の臨床的役割拡大・軽症対応・電子化)まで俯瞰できるよう構成しました。

諸外国における医薬分業の現状
概観

欧米の多くでは、処方(医師等)と調剤(薬剤師)を分離する体制が長く定着しています。一方、アジアでは歴史的・産業構造的な理由から**未分離(医師が院内で交付・販売)**の国も残ります。ただし近年は、医療アクセス改善や薬物療法の安全性向上を目的に、薬剤師の臨床機能を拡張する改革(軽症対応、予防・慢性期支援、在宅連携など)が広がっています。欧州ではコミュニティ・ファーマシーの法・財政枠組みをWHOが整理し、標準化の流れが進みました。 (PGEU)
欧州:分業の成熟と役割拡張

英国(イングランド)
英国は完全分業で、コミュニティ薬局がNHSと契約し処方箋を調剤、服薬支援や公衆衛生活動も担います。2024年開始のPharmacy Firstは軽症7疾患の「薬局完結」対応を制度化し、GP外来の混雑緩和と薬剤師の臨床貢献を前提にサービス拡大が進みました(NHS公式)。同国では退院時連携サービス(Discharge Medicines Service)なども全国必須化され、医療の連携点としての薬局の位置づけが明確です。資金面の課題から一部地域で閉局や営業時間短縮の懸念も指摘され、財源確保が重要論点になっています。 (england.nhs.uk, The King’s Fund, The Guardian)
ドイツ
ドイツはアポテーケ(公的規制下の薬局)を中心に厳格な分業を敷き、処方箋調剤・服薬指導・薬学的管理を薬剤師が担います。2022年に臨床薬学サービスの償還が公的保険で制度化され、ポリファーマシー是正やアドヒアランス向上を目的とする薬剤師介入への支払いが始まりました(全国一律で5種のサービスを償還)。 (PMC)
フランス
フランスも完全分業国で、薬剤師は処方解析・相互作用チェック・服薬指導・禁煙支援などを担い、在宅・緩和ケアへの関与も拡大中です。近年の研究でも、地域薬局薬剤師が在宅緩和ケアで多様な役割を果たし得ることが示され、臨床現場への統合が進んでいます。 (BioMed Central)
参考:WHO欧州地域の報告は、開設要件、サービス、営業時間、人員配置といったコミュニティ薬局の規制枠組みの全体像を網羅。欧州では制度成熟と同時に役割拡張が継続しています。 (PGEU)
北米:分業+「薬剤師の限定的処方」拡大

米国
米国は分業が原則で、処方薬は有資格の処方者の指示に基づく調剤が義務。連邦法(ダラム=ハンフリー改正)を礎に、処方・OTCの区分や調剤要件が整備されています。州ごとに scope は異なるものの、予防接種や一部慢性疾患の薬学的管理など、薬剤師業務の幅が拡がっています。 (国立バイオテクノロジー情報センター)
カナダ
分業を基本としつつ、全10州で軽症(minor ailments)に対する薬剤師の処方権が認められるようになりました(2023年以降の拡大が加速)。オンタリオでは2023年に13疾患で薬剤師が評価・処方できるようになり、その後の州全体でスコープ拡大が進展中です。薬剤師の臨床参加で一次医療へのアクセス改善を図る政策潮流が明確です。 (PMC, OCPInfo.com, Pharmacy Connection)
オセアニア:分業を土台に一次医療を下支え

オーストラリア
完全分業を前提に、連邦政府と薬局団体の**コミュニティ・ファーマシー協定(8CPA, 2024–2029)でPBS(公的薬剤給付)調剤や薬学管理プログラムへの償還を契約化。州レベルでは軽症対応の薬剤師処方(パイロット/本格化)**が広がり、QLD州などでUTI・皮膚疾患等への対応が進んでいます。医師会との役割分担を巡る議論は続くものの、薬局を一次医療アクセスの玄関口とする方向は強まっています。 (health.gov.au, Pharmaceutical Society of Australia)
アジア:改革の非対称性(分離導入/部分容認/未分離)

韓国:2000年に法的分離
2000年に処方・調剤分離を義務化する改革(SPD)を断行。実施直後、医師団体の大規模ストなど摩擦が生じたものの、医師収入の薬剤販売依存からの脱却と薬物療法の適正化を狙う制度が定着しました。以後、外来の薬剤交付は薬局が担うのが原則です。 (サイエンスダイレクト, PubMed, 倫理学ジャーナル)
台湾:段階導入と地域差
台湾は1997年から段階的に分離を導入。外来薬剤費の抑制や抗菌薬処方の適正化を目的としましたが、院内に薬剤師を置く診療所の自家調剤を例外容認するなど、地域事情への配慮を残しました。実証研究では、分離が支出と処方行動に一定の効果を及ぼした一方、完全分離に至らない課題も指摘されています。 (content.sph.harvard.edu, PubMed, Oxford Academic)
中国:未分離だが「薬価加成ゼロ」等で誘因を修正
中国は公立病院の**院内調剤(未分離)**が一般的でしたが、**薬価加成(院内での薬販売利益)**を廃止・縮減する改革(ZMDP, SHRDS)を2010年代から展開。薬収益と病院収入を切り離し、過剰・高薬価処方への経済的誘因を下げることで医療費の伸び抑制を狙っています。近年の研究は、外来・入院費の伸び鈍化など一定の効果を示唆します。 (PMC, BioMed Central, Frontiers, BioMed Central)
シンガポール:未分離(医師の自家調剤が広く容認)
民間外来では医師が診療と薬の交付を一体で実施する体制が一般的で、完全分離の政策はありません。法令上は処方箋医薬品の調剤要件や表示などは整備されているものの、制度デザインとしては未分離寄りで、薬剤師の役割拡張は医療供給体制全体のバランスを見ながら進んでいます。 (MIPHIDIC, HSA)
マレーシア:分離を巡る継続的議論
民間外来で医師が投薬まで担う慣行が残り、分離導入を求める議論が医師会・薬剤師会の間で続いています。2025年8月には「処方箋の義務化」が事実上の分離につながるとの懸念で医師側が反発するなど、制度転換を巡る緊張が続いています。 (CodeBlue)
比較表(要点)
| 地域・国 | 分離の度合い | 最近の特徴・トピック |
|---|---|---|
| 英国 | 完全分離 | Pharmacy Firstで軽症7疾患を薬局完結、退院連携も全国必須化。財源不足による閉局・時短の懸念。 (england.nhs.uk, The Guardian) |
| ドイツ | 完全分離 | 2022年から臨床薬学サービスの償還を全国実装。 (PMC) |
| フランス | 完全分離 | 在宅・緩和ケア等で薬剤師の臨床参加が拡大。 (BioMed Central) |
| 米国 | 完全分離 | 連邦・州法で調剤要件を規定、州ごとに臨床スコープ拡大。 (国立バイオテクノロジー情報センター) |
| カナダ | 完全分離+限定処方 | 全州でminor ailmentsの薬剤師処方を承認。 (PMC) |
| 豪州 | 完全分離+限定処方 | 8CPA(2024–29)でPBS償還と薬学管理、州ごとに薬剤師処方を拡大。 (health.gov.au, Pharmaceutical Society of Australia) |
| 韓国 | 2000年に完全分離化 | 実施当初は医師スト等の混乱、現在は定着。 (サイエンスダイレクト) |
| 台湾 | 段階分離(例外あり) | 自家調剤の例外を残しつつ分離推進、支出と処方行動に一定の効果。 (content.sph.harvard.edu) |
| 中国 | 未分離(病院内) | 薬価加成ゼロ・収益分離で過剰処方の誘因を修正。 (BioMed Central) |
| シンガポール | 未分離 | 私的外来で医師の投薬一体が一般的、完全分離政策なし。 (MIPHIDIC) |
| マレーシア | 未分離→議論中 | 処方箋義務化を巡り対立、分離への移行是非がホットトピック。 (CodeBlue) |
共通トレンドと論点

- アクセスと安全性の両立
分業はダブルチェックと薬歴管理を可能にしますが、財源と人的資源が脆弱だと英国のように供給側の持続可能性が揺らぎます。分業の質は、安定財源・標準化・デジタル連携に依存します。 (The Guardian) - 薬剤師の臨床参加拡大
カナダ・豪州・英で見られる軽症への一次対応や臨床薬学サービスの償還は、分業の成熟段階にある国で顕著。一次医療の逼迫を受け、薬局を「最もアクセスしやすい医療窓口」とする発想が共通基盤になりました。 (PMC, health.gov.au) - 経済的誘因の是正
未分離国は、薬販売利益が過剰処方を誘発しうるという古典的課題を抱えます。中国の薬価加成ゼロ/収益分離は、分業を採らずとも誘因調整で同質の効果を狙う政策アプローチの代表例です。 (BioMed Central) - アジアの制度移行の難しさ
韓国の2000年改革は定着しましたが、導入初期の社会的コストは大きかった。台湾のように例外を残す漸進策、マレーシアのような長期議論など、政治・産業・地域事情が移行速度を左右します。 (サイエンスダイレクト, content.sph.harvard.edu, CodeBlue)
まとめ

世界の医薬分業は大きく三層に分けられます。①完全分離+臨床拡張(英・独・仏・米・加・豪)、②分離導入済みだが例外や地域差(台湾)、③未分離だが誘因是正や漸進策(中国・シンガポール・マレーシア)。どの層でも、薬剤師の臨床参加とデータ連携が共通の進化方向です。政策設計の肝は、**財源(償還)・標準化(質保証)・デジタル(電子処方/連携)**の三点セットを、地域実情に合わせて実装することにあります。
先進国では医薬分業が当たり前ですが、そこからさらに薬剤師の処方権拡張など効率的な社会実現にすすんでいます。
